
目次
「ときどきキラッと光るものが見える」「糸くずのようなものが飛んで見える」このような症状はありませんか?
糸くずや光が見える症状は、光視症(こうししょう)や飛蚊症(ひぶんしょう)と呼ばれ、生理的なものから病的なものまで様々あります。今回は光視症・飛蚊症の原因から治療法までご紹介します。
光視症・飛蚊症とは?

光視症とは、何らかの原因で網膜が刺激を受けた時に、実際には目の前にない光が見える現象です。
見える光は様々で、チカチカと点滅する光や、光の線などと表現されます。暗闇や目を閉じている時でも見えるのが特徴です。
光視症とよく似たものに、片頭痛に伴い起こる閃輝暗点(せんきあんてん)がありますが、一般的には光視症とは区別されます。

飛蚊症は、視界にほこりや糸くずのようなものが見える現象です。飛蚊症もまた、網膜に刺激があった時に起こり、目の前にないものが見えるのが症状です。
視界に見えるのは、黒い点やほこり、雲のような形のはっきりしないもの、砂嵐など多岐にわたり、視線を動かすとこれらも一緒に移動するのが特徴です。
また、症状が片目だけの場合は、飛蚊症自体に気づくのが遅れてしまうこともあります。
光視症と飛蚊症は併発することが多い症状です。
光視症・飛蚊症の原因
光視症や飛蚊症は眼球内部の変化や脳からの神経経路の異常によって起こります。
まったく治療が必要ないこともあれば、手術をしないと失明にいたることもあるため、光視症や飛蚊症に気づいたらできるだけ早く眼科を受診しましょう。
後部硝子体剥離
光視症・飛蚊症の大きな原因の一つに後部硝子体剥離があります。後部硝子体剥離は加齢による生理的変化であり、病的な疾患を引き起こさない限り治療の対象にはなりません。
眼球内にある硝子体というゼリー状の組織が加齢によって液化し、その結果、分離した硝子体の一部が眼球内に浮かびます。これが飛蚊症の原因となります。
後部硝子体剥離は網膜を引っ張って剥がれることがあり、引っ張る網膜の場所によっては黄斑円孔(おうはんえんこう)など視機能を著しく低下させる場合もあります。
網膜裂孔・網膜剥離
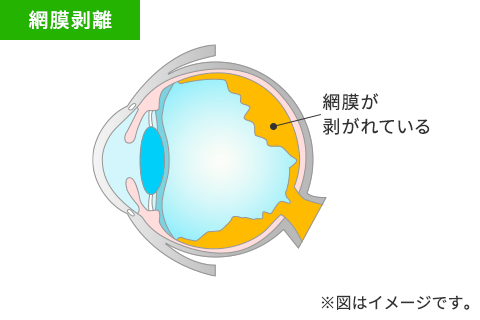
飛蚊症がよく見られる重大疾患として、網膜が裂け、剥がれてしまう網膜剥離があります。
網膜が剥がれる際に出血や混濁を伴うため、生理的な飛蚊症より多くの糸くずが見え、見え方の違和感を感じることも多いはずです。
網膜裂孔や網膜剥離は加齢による後部硝子体剝離に伴って生じることもあれば、年齢に関係なく強度近視、外傷やアトピー性皮膚炎などで生じることもあります。
網膜が剥がれる前、裂け目(裂孔)ができた時点で飛蚊症に気づければ、手術まで行わずに済むケースもあります。
中枢神経への刺激
片頭痛とともに発症することがある光視症では、光が見える原因として、何らかの原因によって中枢神経に異常が起きていることが考えられます。
よくあるのが、収縮した血管が拡張するタイミングで発症するというものです。
アルコール類やチーズ、チョコレートなど血流が良くなる飲食をすると、脳の視覚に関する中枢神経が刺激され、一時的に光が見えたり片頭痛が発生したりするのです。
一方、頭痛を伴わない閃輝暗点は、脳梗塞や一過性の血管の詰まりによるものの可能性もあるため、必ず眼科にかかりましょう。
光視症・飛蚊症かもしれない時の受診の判断基準
光視症や飛蚊症を疑った際の眼科を受診するタイミングは「気づいた時」が一番安全です。しかし、仕事や家事などが忙しく、なかなか受診の機会を逃している方は、次の点を意識してください。
- 急に飛蚊症の量が増えた
- キラキラの光が頻繁に繰り返す
- 視界が曇った気がする
- もともと強度近視眼である
- 目あるいは顔、頭を打つケガをしたことがある
以上の自覚症状や既往歴がある場合は、速やかに眼科へ行きましょう。
病的な光視症・飛蚊症は、糸くずの量や見え方、現れ方が生理的な飛蚊症に比べ、急激で大量なのが特徴です。
光視症は一時的に発生し、その日のうちに治まるのが一般的ですが、頭蓋内疾患の進行の程度によっては頻繁に繰り返すこともあります。
光視症・飛蚊症が増えると同時に視界がかすんだり曇ったりするようであれば、眼内に出血などで濁りが生じていることもあり、自覚的にも違和感を感じるはずです。
強度近視の方は眼球が弱いことも多く、様々な眼疾患を併発しやすいため、生理的な飛蚊症かもしれなくとも眼科に行った方が安心です。
顔や頭を打つようなケガ、事故に遭った方は、少し遅れて目に症状が出ていることがあります。
早期発見・早期治療ができれば視力障害が起こる前に食い止められますが、仕事を休める日まで待っていると、重篤な視力や視野の障害が残ってしまう可能性があります。
光視症・飛蚊症の
診断、検査方法
光視症や飛蚊症の診断には、医師が問診し、眼底までしっかりと確認する必要があります。受付する段階で飛蚊症の症状がある旨を必ず伝えてください。
診察室で戸惑わないよう、以下の「診察で聞かれること」を頭に入れておきましょう。
光視症・飛蚊症の診察で聞かれること
光視症や飛蚊症に関する問診では以下のようなことを尋ねられることが多いです。
- いつから症状が出たか
- 糸くず(黒い点など)の量はどのくらいか
- 右眼、左眼どちらに症状があるか
- 視力の低下は感じるか
- 症状は突然現れたか
- 視野(見える範囲)が欠けていないか
- 急激に糸くずが増えていないか
- 視界が暗くなったり膜がかかるような症状はないか
- 光が見える頻度はどのくらいか
- 光が消えるまではどのくらいか
- 光が見えた後に頭痛が起きることはないか
- 最近目をぶつけるなどの外傷は負っていないか
- 家族で強度近視眼や網膜剥離、緑内障にかかっている人はいないか
施設の規模にもよりますが、一般的な眼科では診察室で医師が問診をする前に、受付→検査→診察の順で施設内を移動します。
診察室の前に各場所で問診を受けることもあるので、少なくとも「いつから」「どちらの目」に症状が出たかだけでも把握しておいてください。
なお、飛蚊症は目を閉じていても見えることがあるため「左右どちらに症状があるのかわからない」という方もいます。
正確に受け答えができなくても構わないので、わからないときはわからないと「正直に」回答することが大切です。
光視症・飛蚊症の検査方法
光視症や飛蚊症の診断には瞳孔を開く点眼薬の「散瞳薬」を使った眼底検査が必須です。
眼底検査は診察室で医師が凸レンズ越しに行なうもののほか、眼底カメラや網膜の断層撮影の検査なども含みます。
医師が眼底をしっかりと見るためには眼内に光を当てる必要がありますが、瞳孔は光に反応して縮んでしまい、眼球内の隅々までよく見えません。散瞳薬を使うと強制的に瞳孔が開きっぱなしになるため、光を当てても瞳孔が縮まず、眼底がよく見えるようになるのです。
散瞳薬には①時間がかかる②副作用がある、という2つのデメリットがあります。
①瞳孔が開くまで20分ほどかかり、瞳孔が縮むまでには人によっては、4~5時間、半日近くかかること、②瞳孔が開いたままだとまぶしさを感じやすくなり、一時的に近くが見づらくなることが挙げられます。
重篤な疾患を見逃さないためにも散瞳薬は必要です。光視症・飛蚊症で眼科を受診する際は、車で通院したり、検査の後半日程度は車を使う予定を入れたりするのは避けましょう。
光視症・飛蚊症の治療方法
光視症や飛蚊症の治療は原因により異なります。
原因が加齢などによる後部硝子体剥離の場合は、治療の必要はありません。
しかし、網膜剥離や網膜が裂けたり穴が開いたりする網膜裂孔や網膜円孔では、手術やレーザー治療を行います。特に網膜剥離は進行すると視野が欠けたり視力が低下したり、失明に至ることもあるため、緊急手術が必要です。
(1)レーザー治療は網膜裂孔・網膜円孔に適用されます。
網膜にレーザーを当て、穴の周囲を焼き固めることで網膜剥離への進行を防ぎます。レーザーを当てた網膜は部分的に光に対する感受性が弱まりますが、網膜剥離に進行させないことは非常に重要です。
(2)網膜剥離では手術が適用になります。
手術法は大きく分けて2つあり、強膜バックリング術と硝子体手術です。いずれも剥がれた網膜を元の位置に戻すことが目的です。
(3)強膜バックリング術は網膜の裂け目を凍らせた後、眼球を外側からシリコンスポンジでへこませて、ガスなどを注入して圧迫し、網膜を元の位置に戻します。
(4)硝子体手術ではまず、網膜を引っ張っている硝子体を切除します。その後ガスで網膜を膨らませて元の位置に戻し、裂け目をレーザーで塞ぎます。硝子体手術はガスの浮力を利用しているため、術後は決められた期間うつ伏せの姿勢をとることが必要です。
気になることがあるなら病院へ
光視症や飛蚊症は原因によっては治療の必要がなかったり、あるいは逆に緊急措置が必要になったりと、なかなか自己判断にはリスクがある症状です。
「忙しくて時間が取れない」という方も、手術にかかる心身の負担や失明の危険性を考えて、症状があれば早めに眼科を受診する機会を作った方が良いでしょう。
特に「飛蚊症が急に増えた」「もともと強度近視眼である」といった要素があった場合は、早めの受診をおすすめします。





















